病例分享:
患儿,男,5 天,因「反应差 2 天,反复抽搐伴发绀半天」入院。
现病史:患儿系其母孕 2 产 2,出生胎龄 39+6 周,于 2019-03-20-09:15 在外院产科经阴道分娩出生,出生体重 3.15 kg,Apgar 评分不详,否认窒息抢救史,羊水、脐带、胎盘、胎膜情况不详。出生后予配方奶喂养,约 30-40 ml q3 h,无溢奶,无呛咳。患儿生后第 2 天即出现皮肤黄染,呈进行性加重,昨日出现喂养困难,反应差,遂至当地医院住院治疗,住院期间完善相关检查:血常规:WBC 3.3×10^9/L,RBC 4.82×10^12/L,HGB 159 g/L;生化:T-Bil 249.4μmol/L,I-Bil 243.5μmol/L,K 5.84 mmol/L,Na 145.4 mmol/L,Ca 1.87 mmol/L,CO2 10.7 mmol/L。当地医院予光疗退黄、美罗培南联合青霉素抗感染、纠酸补碱等治疗。
今日下午患儿开始出现抽搐,表现为四肢抽动、口唇发绀,抽搐持续约 10 秒后自行缓解,但反复发作,立即予镇静、气管插管正压通气后转至我院就诊,予收入我科进一步治疗。患儿自出生以来,无咳嗽,无气促,无发热,无呕吐,大小便正常。
个人史:患儿出生后已接种乙肝疫苗及卡介苗。
家族史:患儿其母 24 岁,血型为 A 型,Rh 不详,孕期定期产检,家属自诉无特殊,否认「高血压、糖尿病、心脏病」等病史,否认「肝炎、结核、艾滋、梅毒」等传染病史。
查体:T 36.8℃,R 40 次/分,P 137 次/分,BP 68/43 mmHg,SPO2 97%(气囊加压给氧下),Wt 2.85 kg。反应差,全身皮肤轻度黄染,未见皮疹及皮下出血点。前囟平软,双侧瞳孔等圆等大,直径约 3.0 mm,对光反射灵敏,巩膜无黄染。口唇无发绀,胸廓平坦,气囊加压给氧节律呼吸,未闻及干湿性啰音。心率 137 次/分,律齐,未闻及杂音。腹软,肝脾肋下未触及,肠鸣音可,约 4 次/分。脐部干洁,无渗血。肛门及外生殖器未见异常。四肢肌张力增高,原始反射未引出。四肢肢端暖,毛细血管充盈时间约 2 秒。
入院诊断:1. 抽搐查因;2. 新生儿败血症;3. 新生儿高胆红素血症。
处理:入院后立即予保暖、心电监护、常频呼吸机辅助呼吸、镇静、美罗培南抗感染、禁食、静脉营养及对症支持治疗。
入院临床思考:患儿生后不久即出现抽搐,由于引起新生儿惊厥的病因很多,临床上需要与以下疾病做出鉴别诊断,如新生儿缺氧缺血性脑病、颅内感染、颅内出血、低血糖脑病、电解质紊乱、胆红素脑病等,遂入院后立即予完善相关检查,包括血型、三大常规、CRP、心肝肾功能、凝血功能、血培养、头颅彩超、脑脊液常规及生化、血气分析等。
相关辅助检查:
血型:A 型,Rh(D)阳性。
血常规 | 数值 |
白细胞计数 | 1.0×10^9/L |
淋巴细胞比例 | 24.2% |
中性粒细胞比例 | 64.2% |
红细胞计数 | 4.12×10^12/L |
血红蛋白 | 136 g/L |
血小板计数 | 387×10^9/L |
生化+C-反应蛋白 | 数值 |
总胆红素 | 212.7μmol/L |
间接胆红素 | 203.5μmol/L |
ALT | 19U/L |
AST | 298U/L |
K | 5.95 mmol/L |
Na | 145 mmol/L |
Ca | 1.33 mmol/L |
CO2 | 13.3mmol/L |
尿素 | 7.6 mmol/L |
肌酐 | 116.4μmol/L |
葡萄糖 | 6.82 mmol/L |
CK | 811U/L |
CK-MB | 127U/L |
C-反应蛋白 | 0.4 mg/L |
脑脊液常规 | 结果 |
颜色 | 淡黄色 |
透明度 | 透明 |
白细胞计数 | 2×10^6/L |
红细胞计数 | 0×10^6/L |
墨汁染色 | 未找到隐球菌属 |
脑脊液生化 | 结果 |
蛋白 | 5836 mg/L |
葡萄糖 | 6.19 mmol/L |
氯化物 | 112.1 mmol/L |
血气分析:pH 7.255,PO2 79 mmHg,PCO2 32.4 mmHg,SaO2% 94%,Na 145 mmol/L,K 4.7 mmol/L,Ca 0.58 mmol/L,Cl 111 mmol/L,HCO3- 14.1 mmol/L,BE -13.1 mmol/L。
凝血功能、血培养、头颅彩超未见异常。
鉴别诊断:
1. 新生儿缺氧缺血性脑病
支持点:患儿反应差,出生后不久出现抽搐。
不支持点:患儿出生时无窒息抢救史。
结论:暂不考虑。
2. 新生儿化脓性脑膜炎
支持点:患儿反应差,喂养困难,出生后不久出现抽搐。
不支持点:入院后脑脊液检查未见异常。
结论:排除。
3. 颅内出血
支持点:患儿生后不久出现抽搐。
不支持点:入院后头颅彩超检查未见异常。
结论:排除。
4. 低血糖脑病
支持点:患儿喂养困难,出现抽搐。
不支持点:入院后测血糖正常。
结论:排除。
5. 胆红素脑病
支持点:患儿出现反应差、抽搐,全身皮肤黄染。
不支持点:患儿外院及我院查血清胆红素未见明显升高。
结论:暂不考虑,待病情稳定后完善头颅 MRI 检查。
结合上述的相关辅助检查和鉴别诊断,由于患儿入院时查肾功能提示血钙降低,考虑抽搐可能为低钙血症所致,但是予患儿静脉输注葡萄糖酸钙补钙后,患儿仍有反复出现抽搐,这提示患儿抽搐或许不是由于低钙血症所致,结合患儿病程中出现反应差、顽固性惊厥、喂养困难,入院时查血气分析提示明显的代谢性酸中毒,考虑该患儿可能是临床上较少遇见的一类疾病——先天性遗传代谢病。为明确诊断,进一步完善血氨、血浆乳酸检查,并外送血串联质谱和尿气相色谱/质谱检查,检查结果如下:
血氨 | 358.9μmol/L(增高) |
血浆乳酸 | 4.4 mmol/L(增高) |
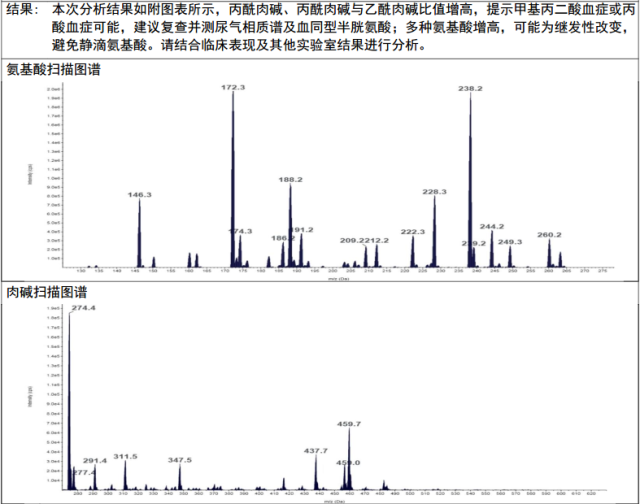
图 1 血串联质谱检查
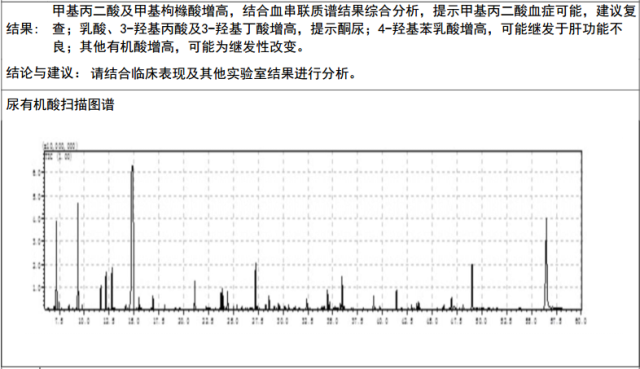
图 2 尿气相色谱/质谱检查
结合患儿临床表现出现反应差、顽固性惊厥、喂养困难、严重代谢性酸中毒,实验室检查提示高氨血症、高乳酸血症,血串联质谱检查提示丙酰肉碱增高,尿气相色谱/质谱检查提示甲基丙二酸、甲基枸橼酸增高,最后诊断:甲基丙二酸血症。
到此,最后诊断总算水落石出,所以在临床上遇见新生儿出生后不久即出现抽搐,除了考虑常见的病因以外,千万不要遗漏先天性遗传代谢病这一大类疾病,最好入院时能够同时完善血氨、血浆乳酸、血气分析的检查,有助于给我们临床医生提供诊断的线索。在此,笔者总结了有关甲基丙二酸血症的知识,与各位新生儿科医生一起讨论和学习。
有机酸血(尿)症是临床上最常见的一类遗传代谢病,目前已经发现 50 余种,其中甲基丙二酸血症(methylmalonic acidemia,MMA)最常见。
一、 病因
由于甲基丙二酰 CoA 变位酶(MCM)或其辅酶维生素 B12(Vit B12)代谢缺陷,使 L-甲基丙二酸 CoA 在线粒体不能转变为琥珀酸而蓄积,继而水解为甲基丙二酸,导致有机酸在体内蓄积。若维生素 B12 代谢缺陷,导致同型半胱氨酸代谢障碍,可出现甲基丙二酸尿症合并同型半胱氨酸血症。
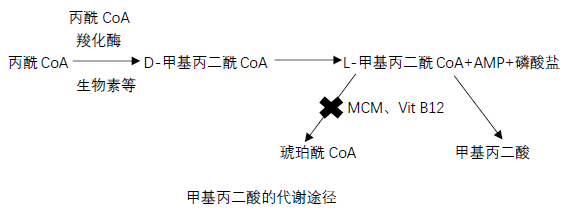
甲基丙二酸的代谢途径
二、临床表现
新生儿早期(出生后 2~3 天)起病,临床表现无特异性,多表现为反应差、喂养困难、呕吐、呼吸急促、昏迷、惊厥、肌张力低下。急性期可见昏迷、严重代谢性酸中毒、酮症、低血糖、高乳酸血症、高氨血症、肝肾损害,甚至脑水肿、脑出血。
三、实验室检查
1、血氨增高,严重代谢性酸中毒,酮中毒。
2、甲基丙二酸可弥散至细胞外,在血液和尿液中可以检出。
①血串联质谱分析:血中出现大量甲基丙二酸、丙酰肉碱、甘氨酸、丙氨酸。
②尿气相色谱/质谱分析:尿中出现大量甲基丙二酸、甲基枸橼酸、3-OH-丁酸盐。
3、同时测定血清、尿液总同型半胱氨酸浓度以除外合并同型半胱氨酸血症。
四、诊断
遵循临床诊断 生化诊断 酶学诊断 基因诊断的原则。
根据出生后不久出现拒食、呕吐、反应低下、惊厥、昏迷,化验检查提示代谢性酸中毒、AG 增高、血氨高、血及尿酮体增加,串联质谱分析或尿气相色谱/质谱分析在血或尿中检测出大量甲基丙二酸可做出初步诊断,进一步检查可完善酶学分子生物学检查和基因检测。
五、鉴别诊断
注意与化脓性脑膜炎、新生儿缺氧缺血性脑病、新生儿败血症、其他先天性遗传代谢病等相鉴别。
六、治疗
甲基丙二酸血症的治疗原则为减少蓄积、补充需要、促进排泄。
1. 对症治疗
①由于甲基丙二酸血症常伴严重代谢性酸中毒,表现为呕吐、抽搐、昏迷,所以对于新接诊的病人,在诊断尚未明确之前应立即做紧急处理,包括辅助呼吸、静脉输注 NaHCO3 纠正酸中毒、补液纠正脱水、输入葡萄糖提供提供热量等。
②由于感染常为甲基丙二酸血症急性发作的诱因,故应积极控制感染。
③由于有机酸及其衍生物损害中枢神经系统,必要时可进行腹腔透析、血液透析和利尿的方法去除毒性代谢物。
2. 饮食治疗
限制蛋白质的摄入,每天不超过 1.0~1.5 g/kg,摄入足量的碳水化合物满足机体的能量需要。选用不含异亮氨酸、缬氨酸、蛋氨酸和苏氨酸的特殊配方奶粉进行喂养。
3. 大剂量维生素
维生素 B12 可用于治疗维生素 B12 有效型甲基丙二酸血症,剂量 1~2 mg/d,肌注。对疑似本病的患儿应首先进行大剂量维生素 B12 试验性治疗,连续 3~6 天,尿甲基丙二酸及血丙酰肉碱水平下降的幅度超过 30% 视为治疗有效。
4. 左旋肉碱
左旋肉碱能促进甲基丙二酸和丙酰肉碱排泄,增加机体对天然蛋白质的耐受性,剂量 50~100 mg/(kg.d),静脉滴注或口服。
七、预防
羊水甲基丙二酸浓度或酶活性测定,DNA 分析可做产前诊断。
参考文献:
1. 邵肖梅,叶鸿瑁,丘小汕. 实用新生儿学. 第 4 版 [M]. 北京:人民卫生出版社,2011:828-830.
2. 肖昕, 郝虎. 有机酸血 (尿) 症及其临床处理 [J]. 中国小儿急救医学, 2014, 21(6):351-353.
3. 孙英梅, 李文杰. 甲基丙二酸血症临床诊治研究进展 [J]. 中国儿童保健杂志, 2017, 25(2):147-150.
4. 余紫楠, 张玉, 黄新文. 欧洲甲基丙二酸血症与丙酸血症诊治指南 [J]. 中华急诊医学杂志, 2019, 28(5):560-562.
