笔者遇到了一例患儿,以为是「酮症酸中毒」,却发现是「甜蜜陷阱」,遇到此类患儿,你能否避开陷阱,全身而退?能否抽丝剥茧,觅得真凶?
1. 病例回顾
患儿,女,4 月 19 天,因「发热、轻咳 2 天,反应差伴气促半天」入院。
患儿 2 天前出现发热,体温最高 37.8℃,偶有咳嗽,伴流涕,未予特殊处理,半天前出现反应差,伴气促,无多饮、多尿、多食,无消瘦,无寒战、抽搐,无呕吐,遂来我院就诊,拟「糖尿病、酮症酸中毒」收住院。
今日起精神、睡眠差,胃纳一般,尿量少,患儿母亲有「妊娠期糖尿病」病史。
查体:T 35.5℃,P 162 次/分,R 49 次/分,wt:6.3 kg,Bp 86/66 mmHg,SPO2 100%, 神志清,反应差,精神差,全身皮肤干燥,弹性一般,四肢、躯干等多处可见脱皮样改变,无黄染及出血点。口唇干燥,咽充血,咽峡部未见疱疹。气促,深大呼吸,三凹征(-),双肺呼吸音粗,未闻及干湿性啰音。四肢稍凉,肌张力正常。毛细血管充盈时间 2 秒,其他(-)。
(1)第 1 阶段
① 血常规
WBC 13.84×109/L,NEUT% 42%,HGB 129 g/L ,PLT 480×109/L;hCRP 58.30 mg/L。
② 血气分析
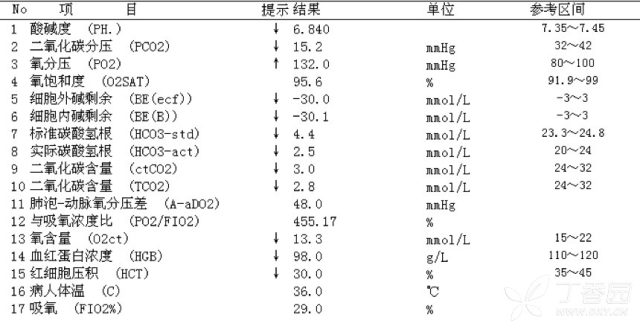
③ 急诊生化

④ 尿常规

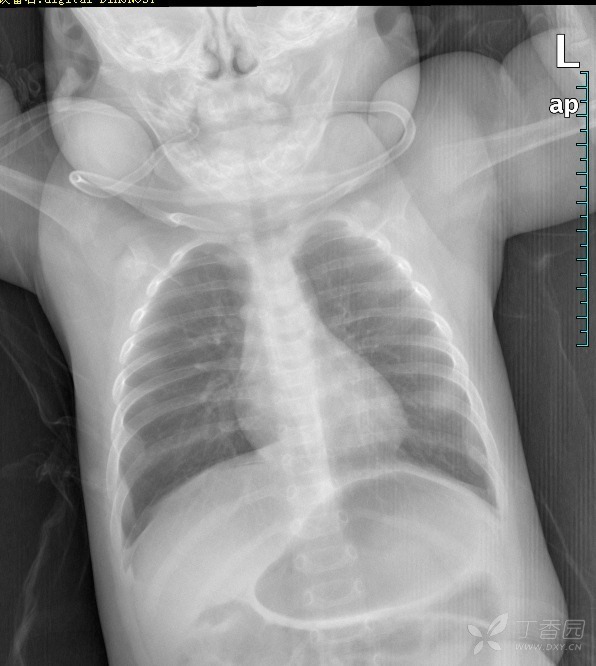
⑤ 入院后胸片
⑥ 结果分析
患儿血糖明显增高,尿糖、酮体阳性;
血气分析明显代谢性酸中毒;
生化示高 AG 型代谢性酸中毒;
真凶 DKA 似已明确,原因考虑感染诱发。
⑦ 治疗措施
予快速补液,吸氧,胰岛素降血糖,头孢哌酮舒巴坦抗感染,补液维持水电解质平衡等治疗。
然而按 DKA 治疗后的效果却是:患儿精神状态、意识无好转,肺部啰音明显,后因血氧饱和度不稳定行气管插管,可见粉红色泡沫样痰;应用胰岛素后监测血糖降低明显。为什么?
(2)第 2 阶段
辅查回报让人大跌眼镜。
① 血乳酸 11.0~14.7 mmol/L,胰岛细胞自身抗体阴性,血清 C-肽 2.16 ng/mL(参考值:1.1~1.4 )。
② 扩容应用胰岛素复查血气分析

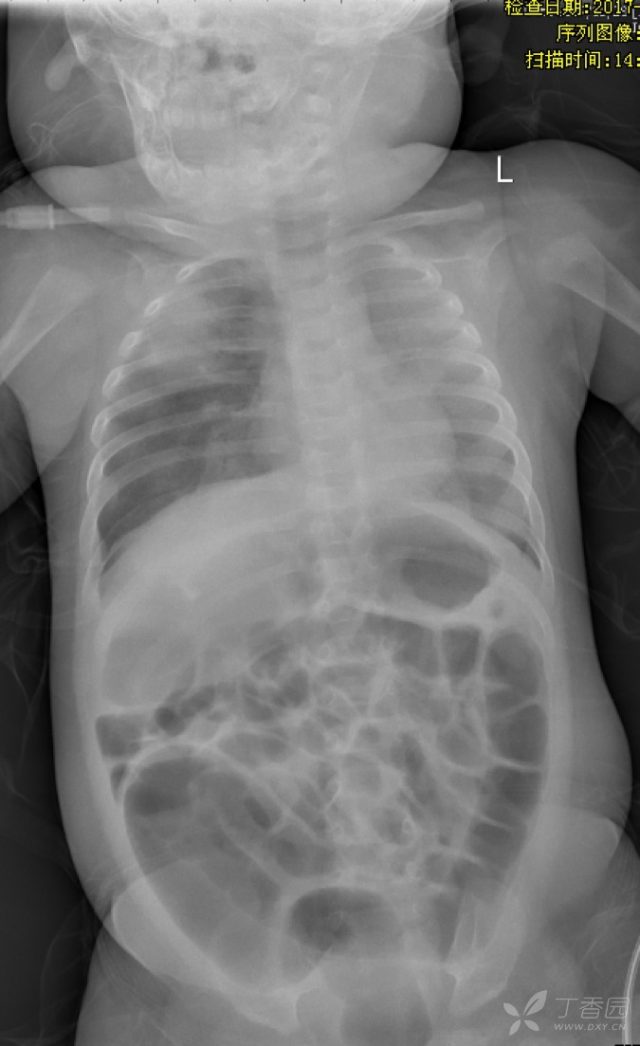
③复查胸片
(3)第 3 阶段
患儿病情恶化,甜蜜陷阱疑点毕现,是否发现?
① 患儿年龄 4 月余,年龄小,脱水貌不明显,血常规血液浓缩不明显,血钠无明显增高,不符合一般 DKA 特点;
② 胰岛素抗体,C-肽结果不支持糖尿病诊断。
③ 对治疗反应与一般酮症酸中毒显著不同:血糖控制后酸中毒无明显改善,且应用胰岛素后血糖下降明显;纠酸无明显效果(Ph<6.9),血乳酸显著增高;提示代谢性疾病。
④ 患儿脱皮是存在即是合理,还是只是巧合?
⑤ 持续性严重酸中毒无法纠正,人体内环境崩溃,多器官功能衰竭无法避免;患儿肺水肿考虑与心肺功能受损有关。
鉴此,遗传代谢性疾病诊断呼之欲出,果断筛查,告知预后差

2. 什么是多种羧化酶缺乏症?
多种羧化酶缺乏症(multiple carboxylase deficiency)是一种罕见的生物素代谢相关的有机酸血症。因参与生物素代谢的全羧化酶合成酶缺乏(HCSD)或生物素酶缺乏(BTD)所致,是一种常染色体隐性遗传代谢性疾病。
生物素 (维生素 H、辅酶 R) 是一种水溶性 B 族维生素,它广泛存在于多种食物中, 人体肠道中的微生物可以合成,因而生物素缺乏并不多见。
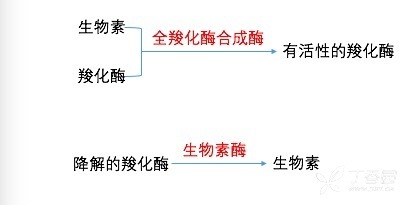
2 种酶缺乏均可影响生物素依赖的羧化酶的活性 , 使脂肪酸合成、糖原异生及氨基酸的分解代谢发生障碍 , 乳酸、3-羟基异戊酸、3-甲基巴豆酰甘氨酸、甲基枸橼酸及 3-羟基丙酸等异常代谢产物在体内蓄积 , 出现不同程度的临床症状。
3. 全羧化酶合成酶缺乏型(HCSD)
多数患儿于出生后数天内发病, 也可生后数小时或 15 个月发病。
(1)初期皮肤表现为头部脂溢性皮炎, 受累头发变细、脱落, 严重者可全秃, 睫毛及眉毛亦可脱落,可累及口周、鼻周及其他褶皱部位;
(2)可伴有多种难治性皮损, 如湿疹、全身性红斑、脱屑以及尿布皮炎等;
(3)常伴有呼吸急促或暂停, 出现代谢性酸中毒时症状更明显;
(4)可有喂养困难、生长发育迟缓、呕吐、骨骼肌张力减退、嗜睡及惊厥发作等, 后者对抗惊厥药反应差, 严重者可出现酮症酸中毒性昏迷;
(5) 患儿血氨轻度升高, 尿中有机酸聚积, 包括甲基柠檬酸、乳酸、3-羟基异戊酸、3-羟基丙酸及 3-甲基巴豆酰甘氨酸等均升高;
此型患儿生物素治疗效果不佳。
4. 生物素基酶缺乏型(BTD)
又称迟发型, 多于青少年期发病。
(1)皮损类似于全羧化酶合成酶缺乏型, 如脂溢性皮炎、腔口周围皮炎、湿疹、过敏性皮炎等,头发干燥、细软、稀疏、易脱落, 但发根仍完好;
(2)常继发感染, 以白念珠菌感染最常见;
(3)其他表现有肌痉挛、肌张力减退、共济失调、痉挛性瘫痪、神经性耳聋、视神经萎缩等, 可间歇性发生或逐步加重, 也可延迟发生, 应激时常引起急性发病;
(4)部分患者尚有脊髓、脑白质、锥体外系受累;
(5)少数患者并发结膜炎、角膜炎、角膜溃疡、口角炎、会阴炎等。
(6)25%~50% 的患儿有呼吸困难, 表现为喘鸣、通气过度及窒息, 给予氧气疗法及支气管扩张剂无效;
(7)患者多伴有酮症酸中毒、高血氨血症和有机酸尿, 通常以 3-羟基异戊酸、3-甲基巴豆酰甘氨酸、3-羟基丙酸、甲基柠檬酸及乳酸升高显著;
此型患者及时补充生物素预后良好。
5. 诊断要点
当幼儿或青少年出现不可解释的惊厥发作, 并伴有难以纠正的代谢性酸中毒, 尤其是伴有酮症酸中毒及皮肤改变时应考虑该病的可能,目前酶学检查仍是最可靠的检测手段。
诊断要点:
临床表现多样, 常伴多系统受累,1 种系统性疾病不能解释;
有难治性皮肤损害, 如口腔周围皮炎、湿疹及脱发等;
明显的神经系统症状, 如惊厥、肌痉挛等, 应激常引起急性发病;
急性发作期生化检查发现酮症酸中毒、乳酸血症、高血氨、低血糖等代谢紊乱;
尿标本的气相色谱-质谱 ( GC/MS) 检查提示乳酸、甲基柠檬酸、3-羟基丙酸、3-羟基异戊酸和 3-甲基巴豆酰甘氨酸等有机酸水平异常增高;
培养的成纤维细胞及血清酶学检测提示全羧化酶合成酶或是生物素基酶活性缺失, 这是确诊的依据。
对临床高度怀疑 MCD 者进行 MS/MS 和 GC/MS 检测 , 可早期诊断、及时对症治疗、降低误诊率及病死率。
6. 治疗要点
关键是早发现、早诊断、早治疗。
早期应用生物素,MCD 患儿治疗有效。
部分 HCSD 患儿需要的生物素治疗剂量大于 BTD 治疗量,但有些病例大剂量生物素治疗后病情仍有进展。
疾病初期合并代谢性酸中毒或高氨血症时需补充肉碱、限制蛋白质摄入、大量葡萄糖供能, 纠正酸中毒。
治疗初期可根据患儿情况给予左旋肉碱、甲钴胺、维生素 C, 适当控制蛋白质和葡萄糖摄入量。
本文作者:深圳龙岗中心医院 史林东
参考文献
[1] 韩连书, 高晓岚, 叶军等. 串联质谱分析干血滤纸片酰基肉碱方法的建立 [J]. 中华检验医学杂志, 2005, 28( 1): 88-91.
[2] 宋金青, 杨艳玲, 孙芳, 等. 气相色谱-质谱联用分析在有机酸尿症筛查与诊断中的应用 [J]. 中国医刊, 2006, 41( 2): 38-40
[3] 章瑞南,邱文娟,叶军等. 多种酰基辅酶 A 脱氢酶缺乏症儿童与成人患者临床特点比较 [J]. 临床儿科杂志,2012,30(5):446-447.
[4] 王晓敏,顾艳敏. 多种羧化酶缺乏症一例 [J]. 中国小儿急救医学,2014,21(6):396-397.
